Atriz Cláudia Rodrigues inicia tratamento experimental na luta contra doença grave
O BLOG "VEM" VIVER ESCLEROSE MÚLTIPLA, FOI CRIADO COM A FINALIDADE DE AJUDAR, INFORMAR E CONHECER AMIGOS COM ESCLEROSE MÚLTIPLA E VIVER ESCLEROSE MÚLTIPLA NA PRÁTICA, SEM MEDO E SEM PRECONCEITO, POIS, MAIOR QUE QUALQUER DEFICIÊNCIA OU DOENÇA, É QUALQUER TIPO DE PRECONCEITO, SOMOS IGUAIS, PORTAMOS APENAS PEQUENAS DIFERENÇAS. DESCOBRIR QUE TEM ESCLEROSE MÚLTIPLA, NUNCA SERÁ O FIM E SIM O INÍCIO DE UMA NOVA VIDA.
ESCLEROSE MÚLTIPLA
- O QUE É ESCLEROSE MÚLTIPLA E SUA HISTÓRIA
- CAUSAS
- SINTOMAS DE ESCLEROSE MÚLTIPLA
- DIAGNÓSTICO
- TRATAMENTOS DISPONÍVEIS
- INCIDÊNCIA E SINTOMAS DA DOENÇA
- TIPOS DE ESCLEROSE MÚLTIPLA
- DOENTES CRÔNICOS TÊM DIREITOS
- EVOLUÇÃO
- CÉLULAS DA PELE REPARAM DANOS CAUSADOS P/ EM
- CÉLULAS TRONCO É UM CAMINHO P/ CURAR ESCLEROSE
- RETRATO DE TODO PORTADOR
- DIREITOS DE UM PORTADOR DE ESCLEROSE
- ENTENDENDO ESCLEROSE DIFERENTE
- ESTATÍSTICA
- CAMINHO PARA CURAR ESCLEROSE MÚLTIPLA
- IMUNOLOGIA
- HISTÓRICO
- VÍDEOS SÓ ESCLEROSE MÚLTIPLA
- Página inicial
- INCIDÊNCIA E SINTOMAS
quarta-feira, 3 de maio de 2017
O que é e como tratar o lúpus
O lúpus eritematoso é uma doença autoimune que faz com que as células de defesa da pessoa ataque suas próprias células sadias provocando inflamação nas articulações, pele, olhos, rins, cérebro, coração ou pulmões, não sendo um tipo de câncer.
Geralmente, os sintomas do lúpus vão surgindo após o nascimento, mas, em alguns casos, pode surgir anos mais tarde devido a uma infecção, uso de alguns medicamentos ou, até mesmo devido à exposição exagerada ao sol, por exemplo.
Embora o lúpus não tenha cura, existem alguns tratamentos que ajudam a aliviar os sintomas e evitar que estes reapareçam por isso, é recomendado ser acompanhado pelo reumatologista.
Principais sintomas do lúpus
Os principais sintomas de lúpus incluem:
Febre acima de 38º C que pode se tornar constante;
Cansaço excessivo;
Dor, rigidez ou inchaço nas articulações;
Mancha vermelha no rosto, em forma de asas de borboleta;
Pequenas feridas na pele que pioram quando expostas ao sol;
Dedos azulados ou brancos quando expostos ao frio;
Sensação de falta de ar;
Dor de cabeça e perdas de memória.
Estes sintomas variam em cada caso, dependendo dos órgãos afetados pelo lúpus e, por isso, pode ser difícil diagnosticar a doença, especialmente porque apresenta sintomas que podem indicar outras doenças. Saiba mais sobre como é feito o diagnóstico da doença em: Como saber se é lúpus.
Os sintomas podem aparecer rapidamente ou ir se desenvolvendo ao longo do tempo, podendo-se tornar permanentes mas geralmente melhoram com o devido tratamento.
Como é feito o tratamento do lúpus
O tratamento para o lúpus varia de acordo com os sintomas manifestados pelo paciente e, por isso, é aconselhado consultar o médico especialista de acordo com o tipo de sintoma e o órgão afetado.
No entanto, os tratamentos mais utilizados em casos de lúpus são:
Remédios anti-inflamatórios, como Naproxeno ou Ibuprofeno: são usados principalmente quando o lúpus provoca sintomas como dor, inchaço ou febre;
Remédios antimaláricos, como a Cloroquina: ajudam a evitar o desenvolvimento dos sintomas da lúpus em alguns casos;
Remédios corticoides, como Prednisona ou Betametasona: reduzem a inflamação dos órgãos afetados;
Remédios imunossupressores: como Azatioprina ou Metotrexato, para diminuir a ação do sistema imune e aliviar os sintomas. Porém, este tipo de medicamentos apresenta efeitos secundários sérios como infecções recorrentes e aumento do risco de câncer e, por isso, só devem ser usados nos casos mais graves.
Alguns remédios podem ter efeitos colaterais que afetam os olhos causando dor, vermelhidão e inflamação e se isto acontecer o médico pode avaliar se existe a possibilidade de trocar o medicamento por outro semelhante que não este mesmo efeito colateral. Saiba mais em: 7 Doenças reumatológicas que podem afetar os olhos.
Alimentos mais indicados para Lúpus
Os alimentos adequados para quem possui lúpus são os alimentos anti-inflamatórios, como:
Salmão, atum, bacalhau, arenque, cavalinha, sardinha e truta pois são ricos em ômega 3
Chá verde, alho, aveia, cebola, brócolis, couve-flor e repolho, semente de linhaça, soja, tomate e uva, pois são antioxidantes
Abacate, laranja azeda, limão, tomate, cebola, cenoura, alface, pepino, nabo, couve, germinados, beterraba, lentilha, pois são alimentos alcalinizantes.
Além disso, é também recomendado que invista nos alimentos orgânicos e integrais e beber bastante água todos os dias. Veja um cardápio que ajuda a controlar os sintomas da doença.
O que causa lúpus
O lúpus é um doença autoimune que, normalmente, é causada por mutações genéticas que ocorrem durante o desenvolvimento do feto no útero e, por isso, é muito comum o surgimento de sintomas durante a infância.
No entanto, é possível nascer sem a doença e desenvolver os sintomas apenas durante a idade adulta, devido a fatores que podem provocar a doença como exposição ao sol, infecções ou uso de medicamentos, como antibióticos ou remédios para pressão alta.
Principais tipos de lúpus
O lúpus pode ser dividido em 3 categorias principais, incluindo:
1. Lúpus Sistêmico
O lúpus sistêmico provoca a inflamação em vários órgãos do corpo, especialmente coração, rins e pulmões, provocando diferentes sintomas de acordo com os locais afetados.
2. Lúpus Discoide
O lúpus discoide causa o surgimento de lesões apenas na pele, não afetando outros órgãos. Porém, alguns pacientes com lúpus discoide, podem apresentar evolução da doença para lúpus sistêmico.
3. Lúpus induzido por medicamentos
O lúpus induzido por drogas é uma inflamação temporária da pele que surge devido ao uso de determinados remédios. Embora apresente sintomas semelhante ao lúpus, este tipo de lúpus desaparece quando se deixa de utilizar o medicamento, deixando a pessoa curada.
Como proteger a pele
Quando o lúpus provoca feridas e manchas no corpo a pele fica mais sensível a queimaduras e lesões provocadas pele sol e raios UV, o que aumenta as chances de câncer de pele.
Veja como pode se proteger do câncer da pele em Lúpus aumenta o risco de câncer de pele.
 Entrevista sobre lúpus
Entrevista sobre lúpus
Lúpus
Dr. Samuel Kopersztych é médico reumatologista e trabalha no Hospital das Clínicas da USP e no Hospital Sírio-Libanês de São Paulo.
Lúpus é uma doença autoimune rara, mais frequente nas mulheres do que nos homens, provocada por um desequilíbrio do sistema imunológico, exatamente aquele que deveria defender o organismo das agressões externas causadas por vírus, bactérias ou outros agentes patológicos.
O fato é que, no lúpus, a defesa imunológica se vira contra os tecidos do próprio organismo como pele, articulações, fígado, coração, pulmão, rins e cérebro. Essas múltiplas formas de manifestação clínica, às vezes, podem confundir e retardar o diagnóstico.
Lúpus exige tratamento cuidadoso por médicos especialistas. Pessoas tratadas adequadamente têm condições de levar vida normal. As que não se tratam, acabam tendo complicações sérias, às vezes, incompatíveis com a vida.
Saiba mais
Lúpus eritematoso sistêmico
Lúpus eritematoso sistêmico
DOENÇA AUTOIMUNE
Drauzio – O lúpus eritematoso sistêmico é uma doença autoimune. Quais as principais características dela?
Samuel Kopersztych – A doença autoimune é fundamentalmente caracterizada pela formação de autoanticorpos que agem contra os próprios tecidos do organismo. Por isso, o nome de autoagressão, às vezes, é mais feliz. O paciente, geralmente do sexo feminino, fabrica substâncias nocivas para seu organismo e o anticorpo, que é um mecanismo de defesa, passa a ser um mecanismo de autoagressão. Portanto, o que caracteriza a doença autoimune é a formação de anticorpos contra seus próprios constituintes.
Drauzio – Teoricamente, esses anticorpos podem agredir qualquer tipo de tecido e provocar as mais variadas doenças?
Samuel Kopersztych – Eles podem agredir qualquer tipo de território. De modo geral, a maior agressão ocorre no núcleo da célula, graças ao aparecimento de vários autoanticorpos contra substâncias presentes em seu interior.
Entretanto, o mais importante não é o anticorpo isoladamente. Do ponto de vista anatomopatológico, o que define a autoimunidade nos tecidos é a formação dos chamados complexos imunes.
COMPLEXOS IMUNES
Drauzio – O que se entende por complexo imune?
Samuel Kopersztych – A paciente que tenha a etnia lúpica, ou seja, formação genética constitucional que a predispõe a desenvolver lúpus, já possui autoanticorpos em grande quantidade. Quando uma substância vinda do exterior une-se a eles, forma-se o complexo antígeno-anticorpo. Isso ativa um sistema complexo de proteínas chamado de complemento e leva à formação dos complexos imunes, cuja concentração dita a gravidade e o prognóstico da doença, porque eles se depositam no cérebro e nos rins principalmente.
O complexo imune depositado no rim inflama esse órgão, produzindo a nefrite lúpica, importante para determinar se a doente vai viver muitos anos ou ter a sobrevida encurtada.
Drauzio – Qual é a substância exterior que mais agride essas pacientes?
Samuel Kopersztych – A radiação solar, em especial os raios ultravioleta prevalentes das dez às quinze horas, é a substância que mais agride as pessoas que nasceram geneticamente predispostas. Em estudos conduzidos no Hospital das Clínicas de São Paulo, foi possível detectar inúmeros casos de pacientes que tinham o primeiro surto logo após ter ido à praia e se exposto horas seguidas à radiação solar. Em geral, eram pacientes do sexo feminino, já que a incidência de lúpus atinge nove mulheres para cada homem. Nos Estados Unidos, há maior prevalência entre as mulheres negras; no Brasil, verifica-se equivalência de casos em brancas e negras.
CORRELAÇÃO ENTRE OS SISTEMAS DE IMUNIDADE E ENDÓCRINO
Drauzio – Você disse que 90% dos casos de lúpus ocorrem em mulheres. Os hormônios sexuais desempenham algum papel nessa doença?
Samuel Kopersztych – É fundamental estabelecer uma correlação entre o sistema de imunidade, de defesa do organismo, com o sistema endócrino. O estrógeno (hormônio feminino) é autoformador de anticorpos; a testosterona (hormônio masculino) é baixo produtor. O estrógeno é sinérgico à produção de autoanticorpos e a testosterona, supressora. Na mulher lúpica, ocorre excesso de sinergismo, ou seja, excesso na produção de anticorpos, que se traduz pela taxa elevada da proteína gamaglobulina nos exames de laboratório.
Drauzio – Se suprimir a produção de estrógeno, a mulher melhora da doença?
Samuel Kopersztych – Infelizmente o que acontece com os animais de experimentação, cujos sintomas melhoram com a administração de hormônios masculinos, não se repete nas mulheres. Mulheres lúpicas que tomam hormônio masculino masculinizam-se nesse período, sem manifestar nenhum efeito terapêutico protetor importante.
CRITÉRIOS DE DIAGNÓSTICO
Drauzio – Que indícios podem fazer uma pessoa desconfiar de que está com lúpus?
Samuel Kopersztych – Havia grande confusão diagnóstica em relação ao lúpus até a Sociedade Americana de Reumatologia enunciar onze critérios de diagnóstico, em 1971. A mulher que preencher quatro deles seguramente tem a doença.
Os dois primeiros referem-se à mucosa bucal. Entre outras lesões orais importantes, aparecem úlceras na boca que, na fase inicial, exigem diagnóstico diferencial com pênfigo, uma doença frequente em países tropicais. Pode ocorrer também mucosite, uma lesão inflamatória causada por fatores como a estomatite aftosa de repetição, por exemplo.
O terceiro critério envolve a chamada buttefly rash, ou asa de borboleta, que muitos admitem como o critério mais importante, mas não é. Trata-se de uma lesão que surge nas regiões laterais do nariz e prolonga-se horizontalmente pela região malar no formato da asa de uma borboleta. De cor avermelhada, é um eritema que geralmente apresenta um aspecto clínico descamativo, isto é, se a lesão for raspada, descama profusamente.
O quarto critério é a fotossensibilidade. Por isso, o médico deve sempre investigar se a paciente já apresentou problemas quando se expôs à luz do sol e provavelmente ficará sabendo que mínimas exposições provocaram queimaduras muito intensas na pele, especialmente na pele do rosto, do dorso e de outras partes do corpo mais expostas ao sol nas praias e piscinas.
O quinto critério é a dor articular, ou seja, a dor nas juntas, geralmente de caráter não inflamatório. É uma dor articular assimétrica e itinerante, que se manifesta preferentemente nos membros superiores e inferiores de um só lado do corpo e migra de uma articulação para outra. Geralmente, é uma dor sem calor nem rubor (vermelhidão) nem edema (inchaço), os três sinais da inflamação. Há casos, porém, em que esses três sintomas se fazem presentes, assim como podem ocorrer artrite e excepcionalmente inflamação no primeiro surto de 90% das pacientes
Drauzio – Quais as articulações mais atingidas?
Samuel Kopersztych – Preferentemente, as articulações dos membros superiores. A doença acomete punho, cotovelo, ombro e dedos das mãos, como se fosse um quadro de artrite reumatoide. Portanto, a artralgia (dor nas articulações) é um sintoma do lúpus que leva essas pacientes a procurar o reumatologista. Se não apresentarem dor articular, o diagnóstico clínico fica em suspenso.
Drauzio – São dores fortes que obedecem a um ritmo diário?
Samuel Kopersztych – Não há rigidez matutina como na artrite reumatoide. É uma dor migratória não muito intensa. Isso, muitas vezes, retarda o diagnóstico, porque a paciente entra em remissão e não procura o médico.
Drauzio – E o sexto critério, qual é?
Samuel Kopersztych – O sexto critério, e um dos mais importantes, é a lesão renal. Paciente com lesão renal acompanhada de hipertensão no primeiro surto tem prognóstico mais reservado. A hipertensão arterial denota que surgiu um processo inflamatório nas membranas das estruturas envolvidas no sistema de filtração do sangue que atravessa os rins e a paciente é acometida por glomerulonefrite.
Drauzio – Isso quer dizer que o rim começa a filtrar mal e deixa passar pelo poro renal substâncias que deveria reter?
Samuel Kopersztych – Se esse distúrbio não for tratado convenientemente, a paciente evolui para insuficiência renal rapidamente progressiva. Na verdade, é o rim que dita o prognóstico em 90% dos casos, que será pior ainda se for acompanhado do sétimo critério: a lesão cerebral. Seu primeiro sinal é uma convulsão, um ataque epilético comum que pode ser confundido como característico de doença exclusivamente convulsiva e relegar o diagnóstico e tratamento do lúpus para segundo plano.
Drauzio – Qual é a lesão cerebral mais frequente?
Samuel Kopersztych – A lesão cerebral mais frequente revelada pelo exame anatomopatológico é a tromboembolia, ou seja, a deposição de coágulos no cérebro sob a forma de trombos locais ou de um êmbolo originário de outra região do corpo que entope o vaso cerebral. Como consequência, o tecido que depende dessa irrigação entra em anóxia e morre por falta de oxigênio. Além disso, quadros neurológicos graves, como hemiplegia (paralisia de um lado do corpo), plegia (paralisia parcial de uma parte do corpo) e quadriplegia (paralisia dos membros superiores e inferiores) parece estarem ocorrendo com maior frequência nos dias de hoje em virtude do aumento da sobrevida das pacientes.
O comprometimento cerebral, em geral, não acontece no início da doença. No entanto, se estiver ligado à lesão renal, as dificuldades terapêuticas se agravam bastante.
INCIDÊNCIA DE PENIAS
Drauzio – E o oitavo critério?
Samuel Kopersztych – No território do sangue, o lúpus estabelece as chamadas penias. Em 20% dos casos, a anemia hemolítica coincide com a ruptura dos vasos sanguíneos e a fragilidade dos glóbulos vermelhos, levando à anemia hemolítica autoimune, uma manifestação da síndrome pré-lúpica. A paciente pode ir ao consultório do hematologista com esse problema e logo em seguida ou alguns anos depois manifestar o quadro clínico completo do lúpus eritematoso.
Outra manifestação de penia mais incidente é a leucopenia, ou seja, a diminuição de glóbulos brancos, dos leucócitos. Em 40% dos casos, a leucopenia é traduzida pela produção de anticorpos principalmente dirigidos contra os neutrófilos, um tipo específico de glóbulos brancos que hoje faz parte do diagnóstico laboratorial do lúpus.
Outra possibilidade é a ocorrência da plaquetopenia, ou púrpura trombocitopênica idiopática, uma lesão provocada por anticorpos contra as plaquetas que não tem etiologia definida e que pode preceder, em alguns anos, a instalação do lúpus.
Essas penias são importantes e, muitas vezes, levam a paciente lúpica à esplenectomia, ou seja, à retirada do baço, porque os clínicos já sabiam de longa data que sem ele melhora a produção de glóbulos vermelhos. O baço funcionaria como uma esponja que reteria os anticorpos contra substâncias do sangue, e isso acentuaria a diminuição dos glóbulos vermelhos, brancos e das plaquetas. Retirando-se o baço, esses elementos seriam redistribuídos na circulação.
Acontece que pacientes lúpicas infectam-se com muita facilidade. A experiência nas enfermarias mostra que a retirada do baço em pacientes que sofreram acidentes de automóvel ou em crianças com traumatismos abdominais coincide com grande número de infecções, principalmente por salmonelas, bactéria que antigamente causava o tifo. Por isso, a retirada do baço numa paciente lúpica deve ser bem analisada.
GRAVIDEZ NAS PACIENTES LÚPICAS E OUTROS CRITÉRIOS
Drauzio – E o nono critério?
Samuel Kopersztych –É o critério imunológico. Pacientes lúpicas apresentam uma reação falsamente positiva para sífilis e manifestam a síndrome anticoagulante lúpica que se caracteriza por trombose, embolias e abortos de repetição.
Drauzio – A gravidez é contraindicada para as pacientes lúpicas?
SamuelKopersztych – Há um conceito difundido inclusive entre alguns médicos de que pacientes lúpicas não devem, não podem e não engravidam em virtude de um problema imunológico. O argumento é que algumas dessas mulheres produzem anticorpos contra um constituinte especial chamado fosfolípedes, ou seja, substâncias com o radical fósforo do tipo gorduroso situadas na circulação. Esses anticorpos são responsáveis pela incidência de abortos recorrentes, aliás, outro sinal de pré-lúpus.
Drauzio – Isso quer dizer que elas engravidam e abortam repetidamente?
Samuel Kopersztych – Além de abortos de repetição, essas mulheres formam coágulos em várias partes do corpo. Formam trombos no cérebro e formam êmbolos. Paciente lúpica que não tenha esse componente talvez possa ter uma gravidez normal. No entanto, nas portadoras de lesão renal, aumenta muito a possibilidade de abortos ou de dar origem a um feto com pouca chance de sobrevivência. Na verdade, algumas não têm dificuldade para engravidar, mas a gravidez pode ser tempestuosa e difícil e exige segmento pré-natal feito por especialista.
Drauzio – Como você orienta uma mulher jovem com lúpus que quer ter filhos?
SamuelKopersztych– Acho que ela precisa ser informada do risco que correrá. Em 80% dos casos, pode haver uma piora da doença, exatamente o contrário do que ocorre com a artrite, que melhora durante a gravidez.
Drauzio – Você poderia citar o décimo e o décimo primeiro critério?
Samuel Kopersztych – A incidência de pericardites (inflamação do pericárdio, membrana que envolve externamente o coração) e de pleurites (inflamação da pleura, membrana que recobre o pulmão) também podem ocorrer em pacientes com lúpus. Em 70% dos casos, a pericardite é subclínica e diagnosticada apenas nas autópsias. Esse é o décimo critério; o décimo- primeiro é o fator antinúcleo.
EXAMES LABORATORIAIS
Drauzio – Além do quadro clínico, o diagnóstico de lúpus pode contar com um quadro laboratorial bastante característico, não é?
Samuel Kopersztych – O teste básico de laboratório é a pesquisa do fator antilúpus. O patologista vai avaliar o caso através de métodos de união antígeno-anticorpo com corante fluorescente. No exame de sangue comum, por meio dessa técnica, ele observa como cora o núcleo das células das pacientes lúpicas. Às vezes, cora difusamente; às vezes, em pontilhados pequenos e, às vezes, numa reação em anel. A resposta difusa indica lúpus benigno com lesão de pele e de articulações, mas sem comprometimento dos rins e do cérebro. Já, o achado em anel correlaciona-se com lesão renal e forte complexo autoimune circulante. Portanto, esse simples exame de sangue não invasivo dá ao clínico uma ideia do diagnóstico e do prognóstico. Se o fator antilúpus aparecer em alta concentração numa jovem, com quase toda a certeza, num futuro próximo, ela irá encaixar-se em todos os critérios de diagnóstico do lúpus.
EVOLUÇÃO DA DOENÇA
Drauzio – Você citou formas de evolução mais lenta e mais acelerada do lúpus. O que determina tal diferença?
Samuel Kopersztych – Quanto mais jovem for a mulher, pior será o diagnóstico. Lúpus dificilmente aparece em meninas que ainda não menstruaram. Em geral, o acometimento coincide com a época da menstruação e atinge mulheres na faixa entre 15 e 30 anos. Se não há lesão renal e cerebral no primeiro surto, trata-se de uma forma benigna de lúpus caracterizada por lesões de pele, asa de borboleta, dor nas juntas, sintomas facilmente controláveis com medicação. É também provável que a paciente não apresente os problemas correlacionados com o passar da idade e morra de outra causa que não o lúpus.
Se no primeiro surto, porém, ela manifestar lesão renal ou cerebral ou, o pior de tudo, as duas ao mesmo tempo, é sinal de mau prognóstico. Além disso, pesam fatores puramente imunológicos, por exemplo, a queda de algumas proteínas do sangue como complemento e o aparecimento de infecções. A evolução das pacientes no Hospital das Clínicas indica que o aparecimento de infecções é fator decisivo na evolução e prognóstico da doença.
Nos EUA, estatísticas mostram que a mulher negra tem evolução pior do que a branca. O que vimos no HC, entretanto, é que aqui há uma equivalência da doença entre mulheres brancas e negras.
TRATAMENTO
Drauzio – No passado, todos os casos de lúpus eram tratados com cortisona e seus derivados. Hoje, existem recursos mais eficazes?
Samuel Kopersztych – Temos recursos melhores, inclusive em relação à própria cortisona. Os corticoides modernos não são dotados de efeitos colaterais como aumento de pressão e grande retenção de sal e água. Outros podem ser injetados por via endovenosa. É o chamado pulso terapêutico que consiste em hospitalizar a paciente e infundir de uma só vez, numa única aplicação, grande quantidade de corticoide.
Drauzio – Os pacientes suportam bem essa técnica terapêutica?
Samuel Kopersztych – Suportam bem e a tendência à infecção é menor. O grande impulso, porém, foi conseguido com o advento de uma droga chamada ciclofosfomida, imunossupressor usado nos primórdios dos transplantes renais, e que pode ser aplicada nas pacientes com lúpus sob a forma de pulso terapêutico. Outras drogas usadas inicialmente nesse tipo de transplante foram aproveitadas pelos reumatologistas para controlar a formação dos complexos imunes.
Gostaria, ainda, de mencionar a plasmaférese, método terapêutico que pode ser aplicado quando a lesão renal está muito ativa. A doente é internada para retirar grande quantidade de plasma. Com isso, o hematologista elimina os complexos imunes circulantes em benefício da evolução benigna das lesões renais e cerebrais.
Drauzio – Contando com os recursos que temos atualmente, se for bem cuidada, uma mulher com lúpus têm condições de levar vida normal?
Samuel Kopersztych – Com segmento ambulatorial bem feito, tem condições de levar vida normal. Lúpus é uma doença grave, especialmente se houver lesão renal e lesão cerebral, mas hoje podemos contar com um contingente terapêutico importante e com antibióticos mais modernos que protegem contra infecções e garantem sobrevida maior para essas pacientes.
ORIENTAÇÕES ÀS PACIENTES
Drauzio – Sumariamente, que cuidados devem tomar as mulheres com lúpus?
Samuel Kopersztych– Ela deve proteger-se da radiação solar e usar fotoprotetor mesmo na cidade, porque não é só na praia e na piscina que o sol é intenso.
Deve procurar engravidar com parcimônia e sob grande supervisão. Deve tomar cuidado com a administração de pílulas anticoncepcionais, pois o aumento nos níveis de estrógeno pode desencadear novo surto da doença.
É importante, também, tomar cuidado para não contrair infecções. Evitar grandes conglomerados ou agrupamentos de pessoas e o contato com portadores de doenças infecciosas, que possam ser transmitidas, é uma precaução válida e indispensável.
Além disso, é preciso estar sempre atento ao psiquismo da paciente lúpica, que se altera muito com a doença. Às vezes, a primeira manifestação é um surto psicótico ou de ansiedade. Por isso, o equilíbrio emocional é meta importante na vida dessas mulheres.
Publicado em 12/09/2011.
Revisado em 13/10/2016.
Geralmente, os sintomas do lúpus vão surgindo após o nascimento, mas, em alguns casos, pode surgir anos mais tarde devido a uma infecção, uso de alguns medicamentos ou, até mesmo devido à exposição exagerada ao sol, por exemplo.
Embora o lúpus não tenha cura, existem alguns tratamentos que ajudam a aliviar os sintomas e evitar que estes reapareçam por isso, é recomendado ser acompanhado pelo reumatologista.
Principais sintomas do lúpus
Os principais sintomas de lúpus incluem:
Febre acima de 38º C que pode se tornar constante;
Cansaço excessivo;
Dor, rigidez ou inchaço nas articulações;
Mancha vermelha no rosto, em forma de asas de borboleta;
Pequenas feridas na pele que pioram quando expostas ao sol;
Dedos azulados ou brancos quando expostos ao frio;
Sensação de falta de ar;
Dor de cabeça e perdas de memória.
Estes sintomas variam em cada caso, dependendo dos órgãos afetados pelo lúpus e, por isso, pode ser difícil diagnosticar a doença, especialmente porque apresenta sintomas que podem indicar outras doenças. Saiba mais sobre como é feito o diagnóstico da doença em: Como saber se é lúpus.
Os sintomas podem aparecer rapidamente ou ir se desenvolvendo ao longo do tempo, podendo-se tornar permanentes mas geralmente melhoram com o devido tratamento.
Como é feito o tratamento do lúpus
O tratamento para o lúpus varia de acordo com os sintomas manifestados pelo paciente e, por isso, é aconselhado consultar o médico especialista de acordo com o tipo de sintoma e o órgão afetado.
No entanto, os tratamentos mais utilizados em casos de lúpus são:
Remédios anti-inflamatórios, como Naproxeno ou Ibuprofeno: são usados principalmente quando o lúpus provoca sintomas como dor, inchaço ou febre;
Remédios antimaláricos, como a Cloroquina: ajudam a evitar o desenvolvimento dos sintomas da lúpus em alguns casos;
Remédios corticoides, como Prednisona ou Betametasona: reduzem a inflamação dos órgãos afetados;
Remédios imunossupressores: como Azatioprina ou Metotrexato, para diminuir a ação do sistema imune e aliviar os sintomas. Porém, este tipo de medicamentos apresenta efeitos secundários sérios como infecções recorrentes e aumento do risco de câncer e, por isso, só devem ser usados nos casos mais graves.
Alguns remédios podem ter efeitos colaterais que afetam os olhos causando dor, vermelhidão e inflamação e se isto acontecer o médico pode avaliar se existe a possibilidade de trocar o medicamento por outro semelhante que não este mesmo efeito colateral. Saiba mais em: 7 Doenças reumatológicas que podem afetar os olhos.
Alimentos mais indicados para Lúpus
Os alimentos adequados para quem possui lúpus são os alimentos anti-inflamatórios, como:
Salmão, atum, bacalhau, arenque, cavalinha, sardinha e truta pois são ricos em ômega 3
Chá verde, alho, aveia, cebola, brócolis, couve-flor e repolho, semente de linhaça, soja, tomate e uva, pois são antioxidantes
Abacate, laranja azeda, limão, tomate, cebola, cenoura, alface, pepino, nabo, couve, germinados, beterraba, lentilha, pois são alimentos alcalinizantes.
Além disso, é também recomendado que invista nos alimentos orgânicos e integrais e beber bastante água todos os dias. Veja um cardápio que ajuda a controlar os sintomas da doença.
O que causa lúpus
O lúpus é um doença autoimune que, normalmente, é causada por mutações genéticas que ocorrem durante o desenvolvimento do feto no útero e, por isso, é muito comum o surgimento de sintomas durante a infância.
No entanto, é possível nascer sem a doença e desenvolver os sintomas apenas durante a idade adulta, devido a fatores que podem provocar a doença como exposição ao sol, infecções ou uso de medicamentos, como antibióticos ou remédios para pressão alta.
Principais tipos de lúpus
O lúpus pode ser dividido em 3 categorias principais, incluindo:
1. Lúpus Sistêmico
O lúpus sistêmico provoca a inflamação em vários órgãos do corpo, especialmente coração, rins e pulmões, provocando diferentes sintomas de acordo com os locais afetados.
2. Lúpus Discoide
O lúpus discoide causa o surgimento de lesões apenas na pele, não afetando outros órgãos. Porém, alguns pacientes com lúpus discoide, podem apresentar evolução da doença para lúpus sistêmico.
3. Lúpus induzido por medicamentos
O lúpus induzido por drogas é uma inflamação temporária da pele que surge devido ao uso de determinados remédios. Embora apresente sintomas semelhante ao lúpus, este tipo de lúpus desaparece quando se deixa de utilizar o medicamento, deixando a pessoa curada.
Como proteger a pele
Quando o lúpus provoca feridas e manchas no corpo a pele fica mais sensível a queimaduras e lesões provocadas pele sol e raios UV, o que aumenta as chances de câncer de pele.
Veja como pode se proteger do câncer da pele em Lúpus aumenta o risco de câncer de pele.
 Entrevista sobre lúpus
Entrevista sobre lúpus Lúpus
Dr. Samuel Kopersztych é médico reumatologista e trabalha no Hospital das Clínicas da USP e no Hospital Sírio-Libanês de São Paulo.
Lúpus é uma doença autoimune rara, mais frequente nas mulheres do que nos homens, provocada por um desequilíbrio do sistema imunológico, exatamente aquele que deveria defender o organismo das agressões externas causadas por vírus, bactérias ou outros agentes patológicos.
O fato é que, no lúpus, a defesa imunológica se vira contra os tecidos do próprio organismo como pele, articulações, fígado, coração, pulmão, rins e cérebro. Essas múltiplas formas de manifestação clínica, às vezes, podem confundir e retardar o diagnóstico.
Lúpus exige tratamento cuidadoso por médicos especialistas. Pessoas tratadas adequadamente têm condições de levar vida normal. As que não se tratam, acabam tendo complicações sérias, às vezes, incompatíveis com a vida.
Saiba mais
Lúpus eritematoso sistêmico
Lúpus eritematoso sistêmico
DOENÇA AUTOIMUNE
Drauzio – O lúpus eritematoso sistêmico é uma doença autoimune. Quais as principais características dela?
Samuel Kopersztych – A doença autoimune é fundamentalmente caracterizada pela formação de autoanticorpos que agem contra os próprios tecidos do organismo. Por isso, o nome de autoagressão, às vezes, é mais feliz. O paciente, geralmente do sexo feminino, fabrica substâncias nocivas para seu organismo e o anticorpo, que é um mecanismo de defesa, passa a ser um mecanismo de autoagressão. Portanto, o que caracteriza a doença autoimune é a formação de anticorpos contra seus próprios constituintes.
Drauzio – Teoricamente, esses anticorpos podem agredir qualquer tipo de tecido e provocar as mais variadas doenças?
Samuel Kopersztych – Eles podem agredir qualquer tipo de território. De modo geral, a maior agressão ocorre no núcleo da célula, graças ao aparecimento de vários autoanticorpos contra substâncias presentes em seu interior.
Entretanto, o mais importante não é o anticorpo isoladamente. Do ponto de vista anatomopatológico, o que define a autoimunidade nos tecidos é a formação dos chamados complexos imunes.
COMPLEXOS IMUNES
Drauzio – O que se entende por complexo imune?
Samuel Kopersztych – A paciente que tenha a etnia lúpica, ou seja, formação genética constitucional que a predispõe a desenvolver lúpus, já possui autoanticorpos em grande quantidade. Quando uma substância vinda do exterior une-se a eles, forma-se o complexo antígeno-anticorpo. Isso ativa um sistema complexo de proteínas chamado de complemento e leva à formação dos complexos imunes, cuja concentração dita a gravidade e o prognóstico da doença, porque eles se depositam no cérebro e nos rins principalmente.
O complexo imune depositado no rim inflama esse órgão, produzindo a nefrite lúpica, importante para determinar se a doente vai viver muitos anos ou ter a sobrevida encurtada.
Drauzio – Qual é a substância exterior que mais agride essas pacientes?
Samuel Kopersztych – A radiação solar, em especial os raios ultravioleta prevalentes das dez às quinze horas, é a substância que mais agride as pessoas que nasceram geneticamente predispostas. Em estudos conduzidos no Hospital das Clínicas de São Paulo, foi possível detectar inúmeros casos de pacientes que tinham o primeiro surto logo após ter ido à praia e se exposto horas seguidas à radiação solar. Em geral, eram pacientes do sexo feminino, já que a incidência de lúpus atinge nove mulheres para cada homem. Nos Estados Unidos, há maior prevalência entre as mulheres negras; no Brasil, verifica-se equivalência de casos em brancas e negras.
CORRELAÇÃO ENTRE OS SISTEMAS DE IMUNIDADE E ENDÓCRINO
Drauzio – Você disse que 90% dos casos de lúpus ocorrem em mulheres. Os hormônios sexuais desempenham algum papel nessa doença?
Samuel Kopersztych – É fundamental estabelecer uma correlação entre o sistema de imunidade, de defesa do organismo, com o sistema endócrino. O estrógeno (hormônio feminino) é autoformador de anticorpos; a testosterona (hormônio masculino) é baixo produtor. O estrógeno é sinérgico à produção de autoanticorpos e a testosterona, supressora. Na mulher lúpica, ocorre excesso de sinergismo, ou seja, excesso na produção de anticorpos, que se traduz pela taxa elevada da proteína gamaglobulina nos exames de laboratório.
Drauzio – Se suprimir a produção de estrógeno, a mulher melhora da doença?
Samuel Kopersztych – Infelizmente o que acontece com os animais de experimentação, cujos sintomas melhoram com a administração de hormônios masculinos, não se repete nas mulheres. Mulheres lúpicas que tomam hormônio masculino masculinizam-se nesse período, sem manifestar nenhum efeito terapêutico protetor importante.
CRITÉRIOS DE DIAGNÓSTICO
Drauzio – Que indícios podem fazer uma pessoa desconfiar de que está com lúpus?
Samuel Kopersztych – Havia grande confusão diagnóstica em relação ao lúpus até a Sociedade Americana de Reumatologia enunciar onze critérios de diagnóstico, em 1971. A mulher que preencher quatro deles seguramente tem a doença.
Os dois primeiros referem-se à mucosa bucal. Entre outras lesões orais importantes, aparecem úlceras na boca que, na fase inicial, exigem diagnóstico diferencial com pênfigo, uma doença frequente em países tropicais. Pode ocorrer também mucosite, uma lesão inflamatória causada por fatores como a estomatite aftosa de repetição, por exemplo.
O terceiro critério envolve a chamada buttefly rash, ou asa de borboleta, que muitos admitem como o critério mais importante, mas não é. Trata-se de uma lesão que surge nas regiões laterais do nariz e prolonga-se horizontalmente pela região malar no formato da asa de uma borboleta. De cor avermelhada, é um eritema que geralmente apresenta um aspecto clínico descamativo, isto é, se a lesão for raspada, descama profusamente.
O quarto critério é a fotossensibilidade. Por isso, o médico deve sempre investigar se a paciente já apresentou problemas quando se expôs à luz do sol e provavelmente ficará sabendo que mínimas exposições provocaram queimaduras muito intensas na pele, especialmente na pele do rosto, do dorso e de outras partes do corpo mais expostas ao sol nas praias e piscinas.
O quinto critério é a dor articular, ou seja, a dor nas juntas, geralmente de caráter não inflamatório. É uma dor articular assimétrica e itinerante, que se manifesta preferentemente nos membros superiores e inferiores de um só lado do corpo e migra de uma articulação para outra. Geralmente, é uma dor sem calor nem rubor (vermelhidão) nem edema (inchaço), os três sinais da inflamação. Há casos, porém, em que esses três sintomas se fazem presentes, assim como podem ocorrer artrite e excepcionalmente inflamação no primeiro surto de 90% das pacientes
Drauzio – Quais as articulações mais atingidas?
Samuel Kopersztych – Preferentemente, as articulações dos membros superiores. A doença acomete punho, cotovelo, ombro e dedos das mãos, como se fosse um quadro de artrite reumatoide. Portanto, a artralgia (dor nas articulações) é um sintoma do lúpus que leva essas pacientes a procurar o reumatologista. Se não apresentarem dor articular, o diagnóstico clínico fica em suspenso.
Drauzio – São dores fortes que obedecem a um ritmo diário?
Samuel Kopersztych – Não há rigidez matutina como na artrite reumatoide. É uma dor migratória não muito intensa. Isso, muitas vezes, retarda o diagnóstico, porque a paciente entra em remissão e não procura o médico.
Drauzio – E o sexto critério, qual é?
Samuel Kopersztych – O sexto critério, e um dos mais importantes, é a lesão renal. Paciente com lesão renal acompanhada de hipertensão no primeiro surto tem prognóstico mais reservado. A hipertensão arterial denota que surgiu um processo inflamatório nas membranas das estruturas envolvidas no sistema de filtração do sangue que atravessa os rins e a paciente é acometida por glomerulonefrite.
Drauzio – Isso quer dizer que o rim começa a filtrar mal e deixa passar pelo poro renal substâncias que deveria reter?
Samuel Kopersztych – Se esse distúrbio não for tratado convenientemente, a paciente evolui para insuficiência renal rapidamente progressiva. Na verdade, é o rim que dita o prognóstico em 90% dos casos, que será pior ainda se for acompanhado do sétimo critério: a lesão cerebral. Seu primeiro sinal é uma convulsão, um ataque epilético comum que pode ser confundido como característico de doença exclusivamente convulsiva e relegar o diagnóstico e tratamento do lúpus para segundo plano.
Drauzio – Qual é a lesão cerebral mais frequente?
Samuel Kopersztych – A lesão cerebral mais frequente revelada pelo exame anatomopatológico é a tromboembolia, ou seja, a deposição de coágulos no cérebro sob a forma de trombos locais ou de um êmbolo originário de outra região do corpo que entope o vaso cerebral. Como consequência, o tecido que depende dessa irrigação entra em anóxia e morre por falta de oxigênio. Além disso, quadros neurológicos graves, como hemiplegia (paralisia de um lado do corpo), plegia (paralisia parcial de uma parte do corpo) e quadriplegia (paralisia dos membros superiores e inferiores) parece estarem ocorrendo com maior frequência nos dias de hoje em virtude do aumento da sobrevida das pacientes.
O comprometimento cerebral, em geral, não acontece no início da doença. No entanto, se estiver ligado à lesão renal, as dificuldades terapêuticas se agravam bastante.
INCIDÊNCIA DE PENIAS
Drauzio – E o oitavo critério?
Samuel Kopersztych – No território do sangue, o lúpus estabelece as chamadas penias. Em 20% dos casos, a anemia hemolítica coincide com a ruptura dos vasos sanguíneos e a fragilidade dos glóbulos vermelhos, levando à anemia hemolítica autoimune, uma manifestação da síndrome pré-lúpica. A paciente pode ir ao consultório do hematologista com esse problema e logo em seguida ou alguns anos depois manifestar o quadro clínico completo do lúpus eritematoso.
Outra manifestação de penia mais incidente é a leucopenia, ou seja, a diminuição de glóbulos brancos, dos leucócitos. Em 40% dos casos, a leucopenia é traduzida pela produção de anticorpos principalmente dirigidos contra os neutrófilos, um tipo específico de glóbulos brancos que hoje faz parte do diagnóstico laboratorial do lúpus.
Outra possibilidade é a ocorrência da plaquetopenia, ou púrpura trombocitopênica idiopática, uma lesão provocada por anticorpos contra as plaquetas que não tem etiologia definida e que pode preceder, em alguns anos, a instalação do lúpus.
Essas penias são importantes e, muitas vezes, levam a paciente lúpica à esplenectomia, ou seja, à retirada do baço, porque os clínicos já sabiam de longa data que sem ele melhora a produção de glóbulos vermelhos. O baço funcionaria como uma esponja que reteria os anticorpos contra substâncias do sangue, e isso acentuaria a diminuição dos glóbulos vermelhos, brancos e das plaquetas. Retirando-se o baço, esses elementos seriam redistribuídos na circulação.
Acontece que pacientes lúpicas infectam-se com muita facilidade. A experiência nas enfermarias mostra que a retirada do baço em pacientes que sofreram acidentes de automóvel ou em crianças com traumatismos abdominais coincide com grande número de infecções, principalmente por salmonelas, bactéria que antigamente causava o tifo. Por isso, a retirada do baço numa paciente lúpica deve ser bem analisada.
GRAVIDEZ NAS PACIENTES LÚPICAS E OUTROS CRITÉRIOS
Drauzio – E o nono critério?
Samuel Kopersztych –É o critério imunológico. Pacientes lúpicas apresentam uma reação falsamente positiva para sífilis e manifestam a síndrome anticoagulante lúpica que se caracteriza por trombose, embolias e abortos de repetição.
Drauzio – A gravidez é contraindicada para as pacientes lúpicas?
SamuelKopersztych – Há um conceito difundido inclusive entre alguns médicos de que pacientes lúpicas não devem, não podem e não engravidam em virtude de um problema imunológico. O argumento é que algumas dessas mulheres produzem anticorpos contra um constituinte especial chamado fosfolípedes, ou seja, substâncias com o radical fósforo do tipo gorduroso situadas na circulação. Esses anticorpos são responsáveis pela incidência de abortos recorrentes, aliás, outro sinal de pré-lúpus.
Drauzio – Isso quer dizer que elas engravidam e abortam repetidamente?
Samuel Kopersztych – Além de abortos de repetição, essas mulheres formam coágulos em várias partes do corpo. Formam trombos no cérebro e formam êmbolos. Paciente lúpica que não tenha esse componente talvez possa ter uma gravidez normal. No entanto, nas portadoras de lesão renal, aumenta muito a possibilidade de abortos ou de dar origem a um feto com pouca chance de sobrevivência. Na verdade, algumas não têm dificuldade para engravidar, mas a gravidez pode ser tempestuosa e difícil e exige segmento pré-natal feito por especialista.
Drauzio – Como você orienta uma mulher jovem com lúpus que quer ter filhos?
SamuelKopersztych– Acho que ela precisa ser informada do risco que correrá. Em 80% dos casos, pode haver uma piora da doença, exatamente o contrário do que ocorre com a artrite, que melhora durante a gravidez.
Drauzio – Você poderia citar o décimo e o décimo primeiro critério?
Samuel Kopersztych – A incidência de pericardites (inflamação do pericárdio, membrana que envolve externamente o coração) e de pleurites (inflamação da pleura, membrana que recobre o pulmão) também podem ocorrer em pacientes com lúpus. Em 70% dos casos, a pericardite é subclínica e diagnosticada apenas nas autópsias. Esse é o décimo critério; o décimo- primeiro é o fator antinúcleo.
EXAMES LABORATORIAIS
Drauzio – Além do quadro clínico, o diagnóstico de lúpus pode contar com um quadro laboratorial bastante característico, não é?
Samuel Kopersztych – O teste básico de laboratório é a pesquisa do fator antilúpus. O patologista vai avaliar o caso através de métodos de união antígeno-anticorpo com corante fluorescente. No exame de sangue comum, por meio dessa técnica, ele observa como cora o núcleo das células das pacientes lúpicas. Às vezes, cora difusamente; às vezes, em pontilhados pequenos e, às vezes, numa reação em anel. A resposta difusa indica lúpus benigno com lesão de pele e de articulações, mas sem comprometimento dos rins e do cérebro. Já, o achado em anel correlaciona-se com lesão renal e forte complexo autoimune circulante. Portanto, esse simples exame de sangue não invasivo dá ao clínico uma ideia do diagnóstico e do prognóstico. Se o fator antilúpus aparecer em alta concentração numa jovem, com quase toda a certeza, num futuro próximo, ela irá encaixar-se em todos os critérios de diagnóstico do lúpus.
EVOLUÇÃO DA DOENÇA
Drauzio – Você citou formas de evolução mais lenta e mais acelerada do lúpus. O que determina tal diferença?
Samuel Kopersztych – Quanto mais jovem for a mulher, pior será o diagnóstico. Lúpus dificilmente aparece em meninas que ainda não menstruaram. Em geral, o acometimento coincide com a época da menstruação e atinge mulheres na faixa entre 15 e 30 anos. Se não há lesão renal e cerebral no primeiro surto, trata-se de uma forma benigna de lúpus caracterizada por lesões de pele, asa de borboleta, dor nas juntas, sintomas facilmente controláveis com medicação. É também provável que a paciente não apresente os problemas correlacionados com o passar da idade e morra de outra causa que não o lúpus.
Se no primeiro surto, porém, ela manifestar lesão renal ou cerebral ou, o pior de tudo, as duas ao mesmo tempo, é sinal de mau prognóstico. Além disso, pesam fatores puramente imunológicos, por exemplo, a queda de algumas proteínas do sangue como complemento e o aparecimento de infecções. A evolução das pacientes no Hospital das Clínicas indica que o aparecimento de infecções é fator decisivo na evolução e prognóstico da doença.
Nos EUA, estatísticas mostram que a mulher negra tem evolução pior do que a branca. O que vimos no HC, entretanto, é que aqui há uma equivalência da doença entre mulheres brancas e negras.
TRATAMENTO
Drauzio – No passado, todos os casos de lúpus eram tratados com cortisona e seus derivados. Hoje, existem recursos mais eficazes?
Samuel Kopersztych – Temos recursos melhores, inclusive em relação à própria cortisona. Os corticoides modernos não são dotados de efeitos colaterais como aumento de pressão e grande retenção de sal e água. Outros podem ser injetados por via endovenosa. É o chamado pulso terapêutico que consiste em hospitalizar a paciente e infundir de uma só vez, numa única aplicação, grande quantidade de corticoide.
Drauzio – Os pacientes suportam bem essa técnica terapêutica?
Samuel Kopersztych – Suportam bem e a tendência à infecção é menor. O grande impulso, porém, foi conseguido com o advento de uma droga chamada ciclofosfomida, imunossupressor usado nos primórdios dos transplantes renais, e que pode ser aplicada nas pacientes com lúpus sob a forma de pulso terapêutico. Outras drogas usadas inicialmente nesse tipo de transplante foram aproveitadas pelos reumatologistas para controlar a formação dos complexos imunes.
Gostaria, ainda, de mencionar a plasmaférese, método terapêutico que pode ser aplicado quando a lesão renal está muito ativa. A doente é internada para retirar grande quantidade de plasma. Com isso, o hematologista elimina os complexos imunes circulantes em benefício da evolução benigna das lesões renais e cerebrais.
Drauzio – Contando com os recursos que temos atualmente, se for bem cuidada, uma mulher com lúpus têm condições de levar vida normal?
Samuel Kopersztych – Com segmento ambulatorial bem feito, tem condições de levar vida normal. Lúpus é uma doença grave, especialmente se houver lesão renal e lesão cerebral, mas hoje podemos contar com um contingente terapêutico importante e com antibióticos mais modernos que protegem contra infecções e garantem sobrevida maior para essas pacientes.
ORIENTAÇÕES ÀS PACIENTES
Drauzio – Sumariamente, que cuidados devem tomar as mulheres com lúpus?
Samuel Kopersztych– Ela deve proteger-se da radiação solar e usar fotoprotetor mesmo na cidade, porque não é só na praia e na piscina que o sol é intenso.
Deve procurar engravidar com parcimônia e sob grande supervisão. Deve tomar cuidado com a administração de pílulas anticoncepcionais, pois o aumento nos níveis de estrógeno pode desencadear novo surto da doença.
É importante, também, tomar cuidado para não contrair infecções. Evitar grandes conglomerados ou agrupamentos de pessoas e o contato com portadores de doenças infecciosas, que possam ser transmitidas, é uma precaução válida e indispensável.
Além disso, é preciso estar sempre atento ao psiquismo da paciente lúpica, que se altera muito com a doença. Às vezes, a primeira manifestação é um surto psicótico ou de ansiedade. Por isso, o equilíbrio emocional é meta importante na vida dessas mulheres.
Publicado em 12/09/2011.
Revisado em 13/10/2016.
O QUE É FIBROMIALGIA?
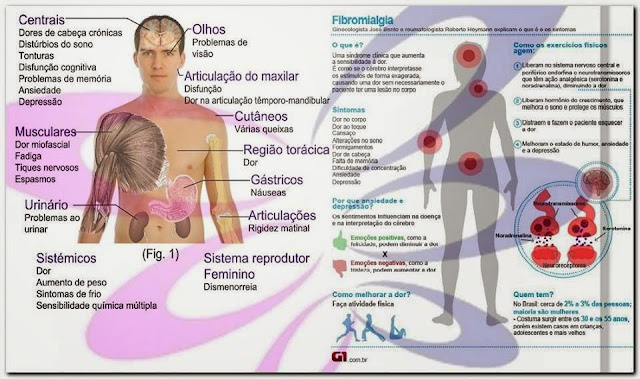
O QUE É FIBROMIALGIA?
O termo "Fibromialgia" refere-se a uma condição dolorosa generalizada e crônica. É considerada uma síndrome porque engloba uma série de manifestações clínicas como dor, fadiga, indisposição, distúrbios do sono . No passado, pessoas que apresentavam dor generalizada e uma série de queixas mal definidas não eram levadas muito a sério. Por vezes problemas emocionais eram considerados como fator determinante desse quadro ou então um diagnóstico nebuloso de “fibrosite” era estabelecido. Isso porque acreditava-se que houvesse o envolvimento de um processo inflamatório muscular, daí a terminação “ite”.
Atualmente sabe-se que a fibromialgia é uma forma de reumatismo associada à da sensibilidade do indivíduo frente a um estímulo doloroso. O termo reumatismo pode ser justificado pelo fato de a fibromialgia envolver músculos, tendões e ligamentos. O que não quer dizer que acarrete deformidade física ou outros tipos de seqüela. No entanto a fibromialgia pode prejudicar a qualidade de vida e o desempenho profissional, motivos que plenamente justificam que o paciente seja levado a sério em suas queixas. Como não existem exames complementares que por si só confirmem o diagnóstico, a experiência clínica do profissional que avalia o paciente com fibromialgia é fundamental para o sucesso do tratamento.
A partir da década de 80 pesquisadores do mundo inteiro têm se interessado pela fibromialgia. Vários estudos foram publicados, inclusive critérios que auxiliam no diagnóstico dessa síndrome, diferenciando-a de outras condições que acarretem dor muscular ou óssea. Esses critérios valorizam a questão da dor generalizada por um período maior que três meses e a presença de pontos dolorosos padronizados.
Diferentes fatores, isolados ou combinados, podem favorecer as manifestações da fibromialgia, dentre eles doenças graves, traumas emocionais ou físicos e mudanças hormonais. Assim sendo, uma infecção, um episódio de gripe ou um acidente de carro, podem estimular o aparecimento dessa síndrome. Por outro lado, os sintomas de fibromialgia podem provocar alterações no humor e diminuição da atividade física, o que agrava a condição de dor.
Pesquisas têm também procurado o papel de certos hormônios ou produtos químicos orgânicos que possam influenciar na manifestação da dor, no sono e no humor. Muito se tem estudado sobre o envolvimento na fibromialgia de hormônios e de substâncias que participam da transmissão da dor. Essas pesquisas podem resultar em um melhor entendimento dessa síndrome e portanto proporcionar um tratamento mais efetivo e até mesmo a sua prevenção.
Fonte: http://www.fibromialgia.com.br/novosite/index.php?modulo=pacientes_artigos&id_mat=4
segunda-feira, 1 de maio de 2017
469,286 semanas
Hoje completo nove anos de tratamento para Esclerose Múltipla, data que carrego bem viva na memória? , até pq seria impossível esquecer de algo que mim fura toda semana e mim deixa um dia na cama de tantas reações. Quantas vezes pensei parar com essa tortura, mas, ao olhar para meus filhos, ainda pequenos e tão dependentes a dor se transformava em força , hoje entendoque por um filho a mãe dar a própria vida e vai além das fronteiras, por eles, suportei as 469.286 injeções e inevitáveis reações, apesar das muitas limitações, faço o possível para não deixar parecer meus fracassos, momentos que choro sorrindo na tentativa de ser forte, mas , não é fácil, só com a força de Deus posso vencer todos esses obstáculos que essa doença trás. Dou graças a Deus por tudo e digo todos os dias até aqui mim ajudou o Senhor Jesus.
quinta-feira, 27 de abril de 2017
VACINAÇÃO CONTRA GRIPE

Mais de 22 mil pessoas já foram vacinadas contra a influenza (gripe) na capital, desde o início da campanha em 18 de abril, o que corresponde a 3,6% do público alvo.
A meta da Secretaria Municipal da Saúde de Salvador (SMS) é imunizar pelo menos 90% de 673 mil indivíduos para alcançar a cobertura vacinal determinada pelo Ministério da Saúde.
Devem ser vacinadas pessoas a partir de 60 anos, crianças de 6 meses a menores de 5 anos, gestantes, puérperas (mulheres que ganharam bebê nos últimos 45 dias), portadores de doenças crônicas e a população carcerária.
A vacina é considerada a melhor medida de prevenção da doença e pode reduzir em até 45% o número de hospitalizações por pneumonias, e até 75% a mortalidade global por complicações da influenza.
Em 2017, foram registrados 71 casos de doenças causadas por vírus respiratórios em Salvador.
Devem ser vacinadas pessoas a partir de 60 anos, crianças de 6 meses a menores de 5 anos, gestantes, puérperas (mulheres que ganharam bebê nos últimos 45 dias), portadores de doenças crônicas e a população carcerária.
A campanha segue até o dia 26 de maio nos postos de saúde do município, de segunda a sexta-feira (exceto feriados), das 8h às 17h.
Devem ser vacinados os idosos, crianças menores de 2 anos de idade, gestantes, puérperas (mulheres que ganharam bebê nos últimos 45 dias), trabalhadores de saúde, professores das redes pública e privada e pacientes com doenças crônicas.
Confira a lista dos portadores de doenças crônicas com indicação para vacinação:
Categoria de risco clínico
Doença respiratória crônica:
Asma em uso de corticoides inalatório ou sistêmico (Moderada ou Grave); DPOC; Bronquioectasia; Fibrose cística; Doenças intersticiais do pulmão; Displasia broncopulmonar; Hipertensão arterial pulmonar; Crianças com doença pulmonar crônica da prematuridade.
Doença cardíaca crônica:
Doença cardíaca congênita; Hipertensão arterial sistêmica com comorbidade; Doença cardíaca isquêmica; Insuficiência cardíaca.
Doença renal crônica:
Doença renal nos estágios 3, 4 e 5; Síndrome nefrótica; Paciente em diálise.
Categoria de risco clínico: Indicações
Doença hepática crônica:
Atresia biliar; Hepatites crônicas; Cirrose.
Doença neurológica crônica:
Condições em que a função respiratória pode estar comprometida pela doença neurológica; Considerar as necessidades clínicas individuais dos pacientes incluindo:
AVC, indivíduos com paralisia cerebral, ESCLEROSE MÚLTIPLA, e condições similares; Doenças hereditárias e degenerativas do sistema nervoso ou muscular; Deficiência neurológica grave.
Diabetes: Diabetes Mellitus tipo I e tipo II em uso de medicamentos.
Imunossupressão:
Imunodeficiência congênita ou adquirida; Imunossupressão por doenças ou medicamentos; Anemia falciforme.
Obesos:
Obesidade grau III.
Transplantados:
Órgãos sólidos; Medula óssea.
Portadores de trissomias:
Síndrome de Down, Síndrome de Klinefelter, Síndrome de Wakany, dentre outras trissomias.
FONTE:http://www.correio24horas.com.br/detalhe/salvador/noticia/vacinacao-contra-a-gripe-imunizou-22-mil-pessoas-em-salvador/?cHash=51a146508783e5ff9f8
26 de abril, Dia Nacional de Combate e Prevenção da Hipertensão Arterial
A Hipertensão Arterial Sistêmica (HAS) é um problema grave de saúde pública muito frequente no Brasil e no mundo.
Com o critério atual de diagnóstico de hipertensão arterial (PA≥140/90mmHg), a prevalência na população urbana adulta brasileira varia de 22,3% a 43,9%, dependendo da cidade.
Recente publicação sobre a análise de prevalência da HAS no Brasil apontou para uma discreta redução nos últimos 30 anos, mas ainda apresenta uma alta taxa média de aproximadamente 30%.
A HAS é um dos mais importantes fatores de risco para o desenvolvimento de doenças cardiovasculares, cerebrovasculares e renais, sendo responsável por pelo menos 40% das mortes por acidente vascular cerebral (AVC), por 25% das mortes por doença arterial coronariana (DAC) e, em combinação com o diabetes, por 50% dos casos de insuficiência renal terminal.
Verifica-se que a hipertensão é um problema de fácil diagnóstico e que não requer tecnologia sofisticada, podendo ser tratada e controlada com medidas não farmacológicas e medicamentos comuns ofertados adequadamente, a um baixo custo, com poucos efeitos colaterais, comprovadamente eficazes e de fácil aplicabilidade em atenção primária.
Embora se tenha demonstrado o potencial de redução da pressão arterial e seu impacto na redução de eventos cardiovasculares, através de mudanças no estilo de vida e no tratamento medicamentoso, observa-se de maneira geral números pouco promissores em relação ao reconhecimento destes hipertensos, seu tratamento e seu controle. Embora se observe um avanço nas últimas décadas, nos Estados Unidos, até os anos 2000, ainda permanecia percentual de reconhecimento da hipertensão de apenas 70%, de tratamento de 59% e de controle de 34%.
Estudos mais recentes mostram uma melhora nas proporções de reconhecimento e tratamento da hipertensão, provavelmente em razão da reorganização dos serviços.
Contudo os níveis de controle pressórico seguem baixos, constituindo ainda o maior desafio no cuidado aos hipertensos.
Para enfrentar o desafio de melhorar o cuidado de pacientes hipertensos, envolvendo seus pontos críticos, várias intervenções na atenção primária têm sido propostas e testadas. Estas intervenções podem ser dirigidas ao paciente, ao profissional ou a organização do sistema de saúde em si.
A relação médico-paciente deve ser sempre positiva e realizada da melhor forma possível para que o médico estabeleça uma relação de confiança e que se torne uma pessoa na qual o paciente se sinta acolhido e possa contar desde a primeira consulta, os problemas que possam ser reflexivos na saúde, além da evolução do tratamento e dificuldade de adesão da terapia indicada.
Para Trindade, dar voz ao paciente é um dos tópicos mais importantes durante a consulta. “Ouvir e decifrar o que há por trás de todo um problema de saúde que muitas vezes o paciente não consegue descrever é um dos princípios da Medicina de Família.
Muitos pacientes têm sintomas gerados por fatores econômicos e sociais que refletem diretamente na saúde, além de impactar na adesão e continuidade do tratamento, por isso estabelecer uma relação de confiança, conhecer a realidade daquela pessoa e estabelecer um protocolo de tratamento de acordo com o cotidiano dela é fundamental para controle de doenças como hipertensão”, explica.
Uma das ações válidas é a visita domiciliar, na qual o médico avalia os fatores de risco de cada indivíduo, além de possibilitar ao médico analisar as condições sociais, culturas e econômicas do paciente, adaptando o paciente a um tratamento que seja de maior adesão de acordo com a realidade vivida por ele.
Além da análise da interação medicamentosa de remédios para controle da hipertensão com outros prescritos por outras especialidades médicas como, por exemplo, para coração, depressão, entre outros, que pode evitar efeitos colaterais e adversos, que possam causar incomodo, desconforto e sintomas que possam levar ao abandono do tratamento proposto.
A não-adesão ao tratamento da hipertensão deve-se a vários fatores, entre eles, por ser de tempo prolongado e, pelo medicamento ser de alto custo, em alguns casos, por isso há a necessidade da análise da condição social do paciente.
Entre os motivos para o abandono do tratamento estão desconhecimento da importância da continuação do uso do medicamento, custo, medo dos efeitos da mistura com demais medicamentos e álcool. Portanto, cabe ao médico fazer uma análise sobre toda a vida do paciente para checar como a possibilidade de adesão, assim como descontinuidade do uso de medicamentos.
Os médicos de família, especialidade que atua na Estratégia da Saúde da Família, implementada pelo Ministério da Saúde em 1994, são capacitados para identificar, controlar e prevenir a hipertensão, além de evitar complicações.
A Estratégia da Saúde da Família também tem impacto positivo econômico, pois com o tratamento preventivo e detecção inicial de doenças, como a hipertensão, evita agravos que possam impactar em demandas emergências de pacientes como cirurgias cardíacas emergenciais, internações, entre outros.
Na Atenção Básica, o atendimento integral ao paciente hipertenso precisa levar em conta os diferentes aspectos da saúde dele. Considerada porta de entrada dos pacientes no Sistema Único de Saúde (SUS) com equipes formadas por médicos, enfermeiros, auxiliares de enfermagem, agentes comunitários de saúde, profissionais de saúde bucal e cirurgião-dentista.
Esse modelo de atendimento remete a integralidade com atendimento das necessidades reais de cada paciente e de uma comunidade como um todo.
FONTE:http://odocumento.com.br/noticias/variedades/relacao-medico-paciente-e-fundamental-para-adesao-ao-tratamento,21188
Assinar:
Postagens (Atom)